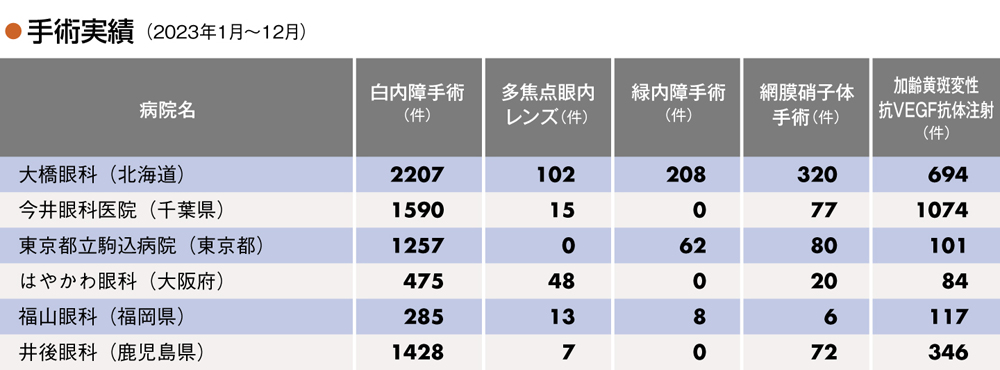
病院の実力2024 > 「地域で本当に頼りになる眼科」特集

[取材協力]
埼玉医科大学病院
眼科(アイセンター) 教授
篠田 啓
しのだ・けい/1990年慶應義塾大学医学部卒業、慶應義塾大学病院、杏林大学病院、南ドイツチュービンゲン大学留学、国立病院機構東京医療センター眼科医長、大分大学医学部眼科准教授、帝京大学医学部眼科教授を経て現職。専門分野は網膜硝子体。
眼疾患の診断法や治療法も21世紀に入り急速に進歩
視覚障害の主要原因は近視や遠視を除くと、白内障、緑内障、糖尿病網膜症等の患者数が多く、近年ではパソコンやスマホなどのモニターから情報を得ることが当たり前の環境になり、ドライアイや眼精疲労といった疾患が増え、主に小児学童では近距離での画面の見過ぎから斜視になるケースも出てきています。また高齢化の進展に伴い加齢黄斑変性症なども増加しています。
その一方で、眼科医療も非常に進歩が早いと実感しています。特に白内障の手術が普及して安全になり、眼内レンズの種類も増えて患者さんが自分に適したレンズを選ぶ時代が来たのは歴史的な変化といえます。
緑内障も検査技術が進み、より早期の発見が可能になり、薬の種類も増えています。手術法もここ数年で格段に進歩し、眼圧低下には線維柱帯切除術と同切開術という常識を覆し、レーザー手術、MIGS(低侵襲緑内障手術)、ECP(毛様体光凝固療法)といった低侵襲の手術法が次々と登場し、失明のリスクがかなり低下しています。
加齢黄斑変性症は高分解能な画像生成機器である光干渉断層計(OCT)の登場により、黄斑の細かい構造異常の早期発見が可能になりました。加えて、抗VEGF薬(抗血管新生薬)という生物学的製剤の登場により、新生血管の光凝固術や硝子体切除術を行わなくても、薬物療法で失明を防ぐ時代となりました。OCTは糖尿病網膜症、緑内障、黄斑部浮腫などさまざまな眼疾患の診断にも役立っています。
また、これまで根本的な治療法がなかった網膜色素変性症も、2023年に遺伝子治療薬が日本で認可され、症状の進行予防が期待されるところとなりました。さらに、移植が唯一の治療法であった角膜障害も、傷んだ層だけを移植する技術(パーツ移植)が取り入れられ、侵襲も拒絶反応も少ない治療法が確立されたのも近年のことです。加えて、再生医療を利用した治療もはじまり、眼疾患のいずれの診断法や治療法も、21世紀に入って急速に進歩しています。
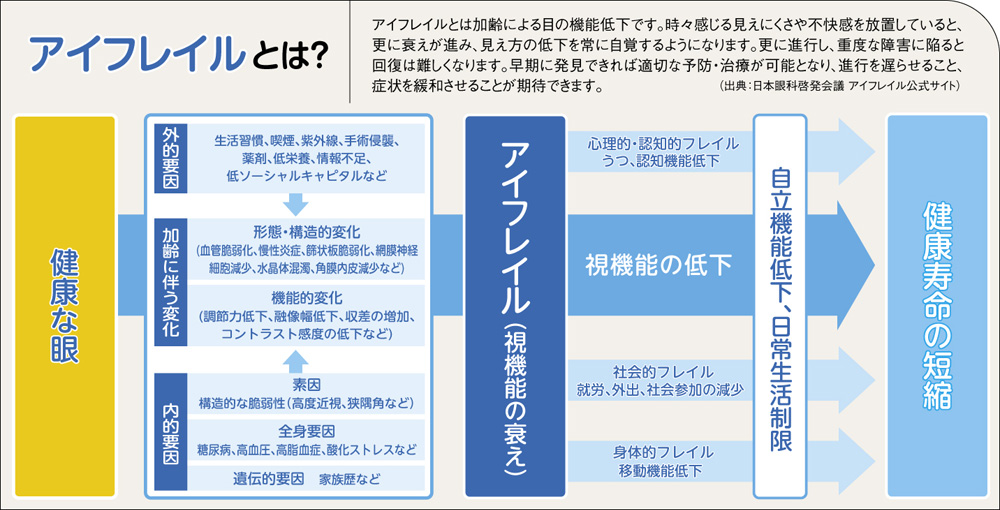
“アイフレイル”を提唱し検診の充実に取り組む
日本眼科学会と日本眼科医会および関連諸団体が力を合わせ、視覚の重要性などについて啓発活動を行うことを目的に、日本眼科啓発会議が設立されました。この啓発会議は目のフレイルである「アイフレイル」をキーワードにして、人生100年と言われる時代において不自由なく見えるように眼検診の充実などに取り組もうとしています。
アイフレイルの疾患としては、白内障、緑内障、加齢黄斑変性、糖尿病網膜症、ドライアイなどがあります。そうした疾患の原因には糖尿病や高血圧などが潜むことがあり、他科と連携して、全身を診ながら目を管理する、あるいは目を診ながら全身状態を診るということも行われています。
近年、話題に昇ることの多いAIですが、医療のすべての分野で急速にAI診断を取り入れていこうとしています。特に画像による診断はAIの得意とするところです。“目は全身の窓”といわれ、網膜は外から直接血管を見ることのできる唯一の組織です。従ってその点を利用した眼科のAI診断は他科よりも進んでいると思います。2020年には日本の眼科におけるデジタルサイエンスを発展させる目的で眼科AI学会も設立され、AIの促進に力を入れています。
今後はAIによる診断技術が向上し、手術にもAIが介入する可能性があり、医療のあり方が変わると思います。また遺伝性疾患の治療には遺伝子操作も含めていくつかの治療方法が考えられており、実際に臨床で治療がはじまろうとしています。
そうなると、今まで治療法がなくて経過を診るだけであった患者さんも、治療方法を選べる時代が、今後5年~10年で来ると思います。
このように眼科の医療は急速に進歩していますので、眼疾患でお困りの患者さんには、眼科医療の未来に大いに期待してもらっていいと思います。